1、被投诉“绑架”的医生已经没办法好好治病了
不知道你是否遇见过这样的情形:患者就诊时不愿意接受医生的诊疗建议,也不愿意遵从医嘱进行检查;相反地,他们要求医生按照他们的意愿进行治疗,却在治疗结果不理想时将责任完全归咎于医生,进而通过投诉、闹访等方式施压。最终的结果就是医院或行政部门为“息事宁人”,往往要求医生道歉和解,形成“按闹分配”的恶性循环。
更多医生的专业权威在投诉机制前被弱化,患者的非理性诉求反而成为主导力量甚至是舆论的风向标。2. 当医院开始“挑病人”——CMI目标值1.2的逆袭
广州市将CMI值提升目标写入深化医改方案时,医疗系统正陷入前所未有的价值撕裂——三级医院日均运营成本高达287万元,财政拨款仅覆盖37%的刚性支出,迫使医疗机构通过"薄利多销"维持运转。这种生存逻辑催生出荒诞现实:某三甲医院呼吸科每年收治3000例轻症肺炎患者,病房周转率压缩至4.8天,虽然带来1800万元年收入,却导致CMI值下降0.15。
当医院创收需求与医保控费目标激烈碰撞,CMI值攻坚战实质上是医疗价值体系的重构之战。
近日,湖南省医保局发布了《关于进一步加强基本医疗保障定点零售药店管理的通知》,其中明确规定严禁使用人工智能(AI)等自动生成处方。事实上,湖南省并非首个出台此类政策的地区,此前已有多个省市对AI生成处方进行了限制。为什么多地严禁AI生成处方?
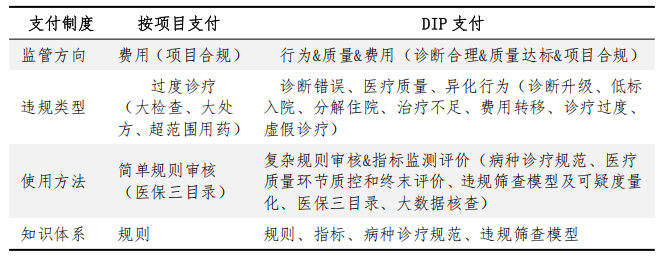
4. DIP支付模式下,大数据如何识别可疑医疗行为?
在DIP(按病种分值付费)支付模式下,医疗机构面临着新的医保基金监管环境。传统的按项目付费模式容易诱发过度医疗行为,而DIP支付通过打包付费的方式,将诊疗过程标准化、规范化,但同时也带来了新的违规风险。为此,医保局利用大数据技术对医疗行为进行实时监控和智能分析,以识别和防范可疑行为。DIP支付模式下,大数据如何识别可疑医疗行为?
近年来,随着我国老龄化社会的加速发展和医疗需求的不断增长,住院陪护问题成为社会关注的热点。为解决这一问题,医院开始试点推行“无陪护”病房模式,旨在通过专业护理员的全程照护,减轻患者家属的负担,提升医疗服务质量。
特别声明:智慧医疗网转载其他网站内容,出于传递更多信息而非盈利之目的,同时并不代表赞成其观点或证实其描述,内容仅供参考。版权归原作者所有,若有侵权,请联系我们删除。
凡来源注明智慧医疗网的内容为智慧医疗网原创,转载需获授权。