随着医保支付方式改革驶入“快车道”,医保在引领公立医院高质量发展中被赋予了更重要的使命和任务。江苏省无锡市人民医院紧跟政策导向,以医保改革为契机,统筹部署工作、聚焦内部管理、优化评价体系,以DRG精益管理“三步走”战略推进医保精细化管理。通过发挥医保引导作用,转变发展方式、优化管理模式,不断拓展DRG应用范围,深化DRG支付改革取得成效,形成医院管理新思路,激发医院运营新效能,迈向行业发展新高度。
第一步:紧跟政策导向,推动DRG支付改革落地
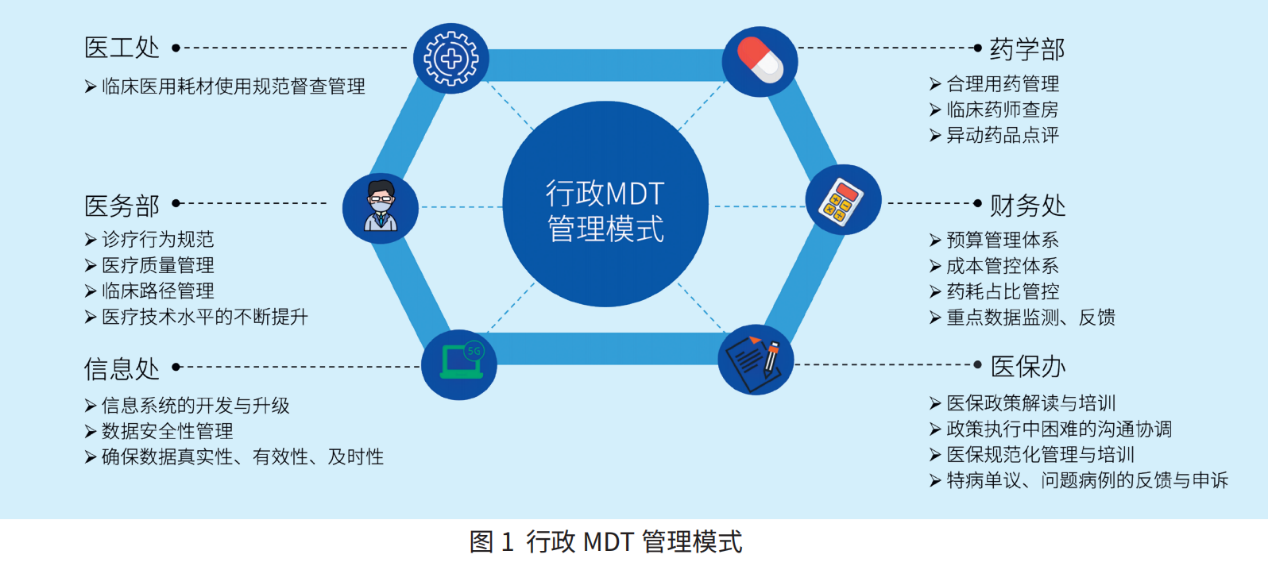
优化顶层设计,凝聚改革合力。DRG付费改革是一项系统性工程。无锡市人民医院在院党委行政主推下,各管理、临床部门凝聚共识、协同推进DRG改革。一是整合力量、集中管理,统筹推进DRG支付改革,打破原来的组织架构,将改革三大主力部门医务、医保、信息由同一名分管院长管理,凝聚改革共识,确保改革高效实施。二是强化组织保障,成立了DRG改革试点工作领导小组,并在DRG付费各个环节明确责任部门及分管领导。为高效推进DRG付费改革进程,借鉴临床专科的MDT(多学科联合诊疗)模式,应用于行政管理。打造包含医工处、医务部、信息处、药学部、财务处、医保办等在内的多学科、跨部门DRG支持团队(见图1)。三是在各临床科室设置DRG专管员,协助科室做好DRG管理,贯彻落实责任到人制度,确保有问题及时提出、及时解决、及时反馈。
推进信息化建设,加强业务培训。一是做好基础保障,迅速明确分工、责任到人,配合上级部门完成病案数据采集、更新、编码培训、信息系统改造等基础保障工作。二是业务编码贯标,按照医保部门要求,全面推进15项医疗保障信息业务编码标准贯彻执行,对病案编码进行升级对标,完成医保疾病诊断和手术操作、医疗服务项目、药品和医用耗材等信息业务编码的落地应用。三是强化DRG医保结算清单管理,积极落实DRG结算清单所需结算数据准确性等各方面应用的要求。四是组织开展培训,为不断深化医护人员对DRG的认识,对临床医护人员开展全员性、针对性、专科化培训,重点解读医保结算政策、医保行为规范、医保监督管理、医保合理检查等内容,从全院全员的适应性培训到有针对性的专项培训,再到临床的专科化培训,培训模式由粗到细,培训内容根据政策及时调整。
第二步:聚焦核心要素,促进医院精细化管理
在DRG支付方式下,医院发展方式从规模扩张转向提质增效,运行模式从粗放管理转向精细管理,资源配置从物质要素转向人才技术要素,给医院医保管理、运营管理及医疗质量管理等带来新变化。
搭建智慧平台,创新医保管理。无锡市人民医院立足本院实际,在全院“智慧医疗”的整体规划下,引入DRG智能分析平台、DRG智能监管平台,借助信息化管理工具,将大数据、云计算融入医院医保服务、医保基金结算、基金监管等流程中。统筹了院内HIS、绩效管理、DRG运营等院端系统,搭建DRG智能分析平台,将分散在各系统中的数据统一管理,通过此平台多维度展示医院医保运营情况,对数据进行实时监测,实现源头化、可追踪管理。同时,构建DRG智能监管平台,按照合理检查、合理用药、合理治疗、合理收费的“四合理”要求,将有明确内容的规则嵌入系统,如“医疗服务项目区分性别使用”“医疗服务项目限频次(周期)使用”“医疗服务项目重复收费”等,通过智能监管平台对临床诊断合理性、诊疗过程规范性、收费结算准确性进行实时监控,加强事前预警、事中控制、事后分析,有效控制不合理费用的产生。
聚焦数据资源,精益运营管理。将DRG运营分析系统与医院运营管理系统相结合,推进院内运营分析精细化管理。对院内运营数据深度挖掘,实时监测DRG关键性指标,院内对标,设定目标值导向管理,对DRG异动数据进行预警、监测与分析。对病组多维度指标进行精准分析,总览全院病组,关注病组例数、次均费用、收支结余、异常数据等指标的变化,明确优势病组、高频病组、高亏损、高结余病组及高、低倍率病组,通过分科室(同病组不同科室)、分医疗组(同病组不同医疗组)、分病例(同病组不同病例)交叉分析,快速找到亏损问题,并逐层下钻至具体病例,坚持问题导向,通过精细分析、精准测算、精确反馈,形成医保运行情况反馈表、DRG数据分析表等系列分析报告,为医院精细化管理提供数据支撑。
第三步:深化改革成效,DRG精细化管理再升级
转变运营模式,优化评价体系。随着医改不断深化,医院不再单纯追求收入上升,而是追求效益的提升。无锡市人民医院不断创新管理方式,将DRG管理与运营管理相结合,将服务能力、质量安全、医疗效率等相关指标纳入绩效考核体系,制定一套行之有效的评价体系,提高专科评价的科学性、合理性、可比性。医院从原来“粗放式增收”向“精细化增效”的运营模式转变,以数据分析、成本管控、运营模式转变为着力点,对DRG运营数据深度挖掘,升级成本管控体系,优化绩效分配体系。将成本管控指标、DRG评价指标与RBRVS相融合,着力体现医务人员的技术劳务价值,充分发挥绩效在医院管理中的杠杆作用,塑造以绩效规范管理为核心的运行机制,激发医院高质量发展新动能。
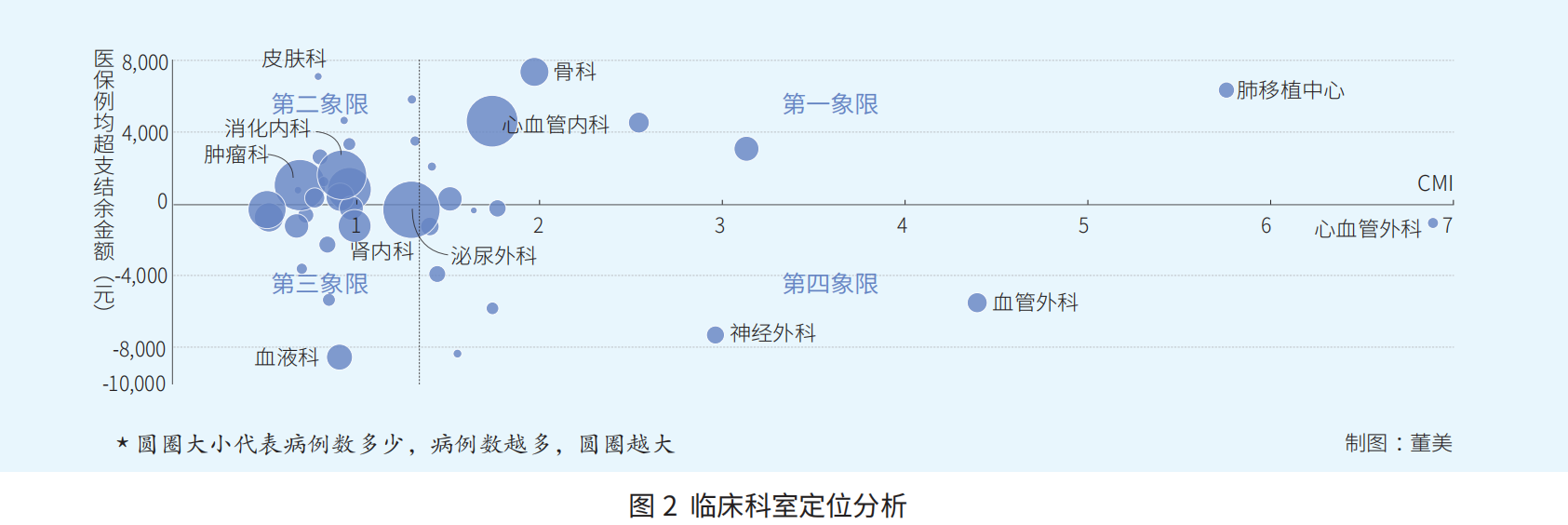
整合资源配置,加强人才学科建设。DRG分组工具为治疗方式的“性价比”提供了在不同科室之间的横向可比性,给医院学科建设提供了量化评价新思路。无锡市人民医院及时调整学科建设方向,不断整合资源、优化医疗服务供给,为全院学科建设提供全面指导。精细解读临床学科盈余情况,重点选取盈亏排名前10的科室进行分析,主要关注总盈亏、次均盈亏、盈亏率等指标的变动情况,对各科室运营情况进行整理研判;精准锁定专科建设关注点,绘制MDC大类图,直观呈现临床科室诊疗范围,通过对DRG组数和病例组合指数分析,了解临床科室疾病难度和服务效率情况。精确定位学科差异化建设,以CMI值作为横坐标、次均超支结余作为纵坐标,以全院CMI值1.3714、结余0为原点绘制波士顿矩阵图,直观展示在DRG支付下各学科建设情况,为学科差异化建设提供科学依据(见图2)。
管理成效
DRG付费开展以来,无锡市人民医院转变发展战略,完成从“增量”到“增效”的转型,从原来粗放式的增收转变为精细化的增效模式,探索开展与战略定位相适应的诊疗服务,引导临床科室收治疑难危重症患者。基于DRG的精细化管理,医院发展迎来新突破,医院运营效能、综合竞争能力、医疗技术影响力不断提升。
一是医保运行指标持续改进,运营效能全面提升。医院聚焦支付标准,围绕支付方式改革展开各项工作,成本效益优势凸显,DRG各项指标呈良好发展趋势,运营效能全面提升。近三年来,医院医保实现结余,其中结余科室占比一半以上,CMI值由1.28提升至1.3,为全市最高;平均住院天数由8.07天下降到7.37天;时间消耗指数、费用消耗指数、药品消耗指数、耗材消耗指数均实现稳中有降,医院运营成本呈逐年下降趋势,医疗资源利用率有效提升。
二是医院医疗技术稳步发展,医疗质量不断优化。基于DRG的精细化管理,无锡市人民医院不断规范诊疗行为、优化诊疗流程、提高医疗产出能力,医疗技术难度持续提高,更符合医院在区域内的定位及功能。与2021年相比,2023年医院四级手术占比提高1.4个百分点,微创手术占比提高5.4个百分点,疑难危重病人占比提高1.9个百分点,医院收治的疑难重症患者数量逐年增加,手术难度和数量居于全市第一,有限的医疗资源发挥出了更高的医疗价值。
未来,无锡市人民医院将打通政策落地“最后一公里”,继续在医疗服务的深度、广度和质效上不懈发力,通过激励技术创新形成区域医疗特色,完善落实薪酬制度改革,探索一条以DRG精益管理赋能医院高质量发展之路,为DRG付费提供更加丰富的实践经验。(ZGYB-2024.07)
作者 | 李明钢、马玉婷、齐一蔚 无锡市人民医院
编辑 | 刘莹 何作为
