DRG付费模式对护理工作的影响
及应对措施探讨
陈艺 陈登菊 肖明朝 赵庆华 符美玲 杨巧 张伟
2021年11月,国家医保局发布《DRG/DIP支付方式改革三年行动计划》,要求在2025年底,DRG/DIP支付方式覆盖所有符合条件开展住院服务的医疗机构。
目前,国内学者普遍关注疾病诊断相关分组(DRG)支付改革中的医院运营及管理,对改革中护士的作用及支付方式对护理工作的影响鲜有报道。而护士作为医疗卫生行业的最大职业群体,与患者接触时间最长,其护理服务直接影响医疗服务质量与效率,并与医疗服务能力、成本管控等密切相关,关系到DRG改革成效,必须引起高度重视。
因此,本文基于文献研究,分析DRG支付制度对护理工作的影响,提出护理管理应对措施,为促进医保支付制度改革提供参考。
1DRG付费对医疗机构行为及管理模式的影响
DRG付费作为目前公认的、较为先进和科学的支付方式之一,通过经济激励机制改变医疗服务模式及行为,以达到控制医疗费用、合理利用卫生资源、提高医疗质量等目的。DRG 付费对医疗机构行为的影响主要分为2个方面:
1)正向激励。
DRG 付费实行同病同价,在成本压力下为实现病组结余或减少亏损,医疗机构势必会规范诊疗、控制不合理用药及检查、减少不合理耗材费用或选择单价较低的耗材、实施临床路径、着力优化院内流程等。
2)负面影响。
在DRG病组权重设定下,医疗机构可能会出现选择性收治病种、推诿病人、分解住院或费用转移、高套编码、抑制使用创新技术等行为。因此,DRG支付改革对医疗机构服务能力、医疗质量保障、医疗服务合理性及透明度都提出了更高的要求。而医疗机构在DRG支付政策的驱动及激励下,势必会积极应对,主动转变传统粗放式运营管理模式为精细化管理,构建职能部门与临床科室联动管理体系,建立完善内部监管考核机制,加强成本管控,保证医疗质量,提高运营效率。
2DRG付费模式对护理工作的影响
作为临床工作与管理的重要参与者,新形势下DRG支付制度对护理工作同样也提出了新的要求和挑战。在DRG付费背景下,护理工作内涵由横向的基础护理、专科护理、心理护理、健康教育、护理管理等维度纵向延伸至管理流程优化、医疗质量保障、病案首页质控、物价管理收费、医疗成本及能耗成本控制、医保政策宣传及费用解释等职能,DRG支付制度的实施会对相关护理工作造成影响。鉴于DRG绩效评价指标作为管理工具能有效提高医院精细化管理效能,具有一定的科学性。
因此,本文参考DRG的能力、效率、安全3大管理维度及其评价指标来探讨DRG与护理的相关性,根据DRG与护理的关联,将DRG付费对护理工作的影响归纳为服务能力、服务效率、质量安全、成本管理4个主要方面,见表1。
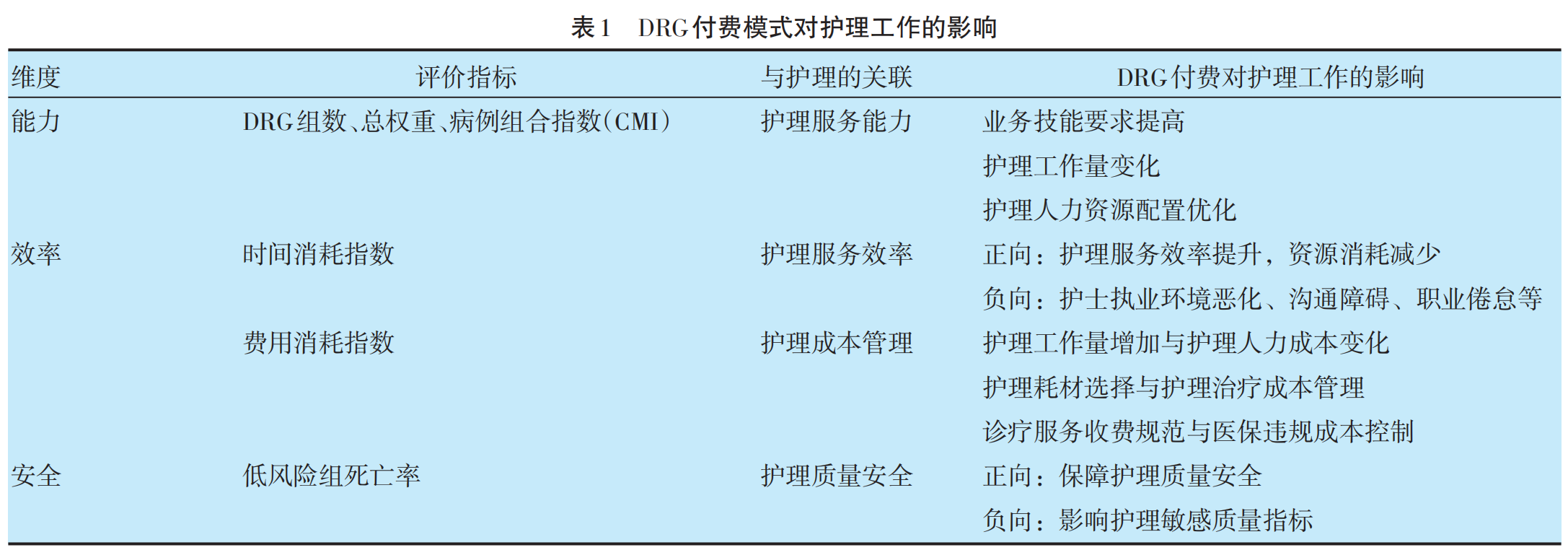
2.1 DRG付费与护理服务能力
医疗机构的医疗服务能力可用DRG组数、总权重、DRG相对权重(Relative Weight,RW)CMI 等指标衡量,代表收治病种覆盖范围、住院服务产出和收治病例的技术难度。如今医护一体化模式下,医护合作更加紧密,医疗机构的医疗服务能力离不开护理人员在其中发挥的作用。
规范、优质的护理服务为医生收治更多疑难危重病人、开展更为复杂的高难度手术提供了保障,DRG支付政策下对护理人员的业务技能也提出了更高要求。
有研究探讨了DRG服务能力评价指标与护理工作量的相关性,结果表明,RW、CMI与每住院患者24小时平均护理时数即患者平均护理时间(Hours Per Patients Day,HPPD)呈正相关,其值越高,病种构成越复杂,消耗的人力资源越多。
因此,DRG付费背景下若医疗机构产能提高,相应护理工作量增加,护理人力资源也应与之匹配,合理配置护理人员,提升护理服务能力。
2.2 DRG付费与护理服务效率
DRG支付的核心是提升效率、提高医疗质量、控制成本,因此,将病情相似的患者集中组合管理,优化诊疗服务流程,可以缩短平均住院日,提高床位利用效率,降低时间消耗及费用消耗。
相关研究表明,实施DRG付费后每张病床每天的最大病人数量可达1.6人。其中,护理人员可通过优化工作流程、实施临床护理路径、有针对性地制定病组护理计划、加强医护跨专业协作、积极跟进下一步治疗、创新管理运营模式、开展加速康复外科等一系列提质增效的措施,加快病人周转,减少资源消耗,在优化整个医疗服务效率上发挥护士的作用。
然而,也有研究指出,效率提高、周转加快,会引起护士工作负荷和工作混乱程度大大增加,团队内部协作难度增大,护士执业环境尤其是组织环境恶化,工作满意度下降,职业倦怠加重,离职率升高,可能会造成沟通障碍、病历资料丢失和治疗时机延误等不良后果,反而不利于护理工作的开展。
2.3 DRG付费与护理质量安全
2.3.1 保障护理质量安全
护理作为医疗卫生服务中的重要主体,与再入院率、不良事件发生率、平均住院日等质量考核指标密切相关。DRG支付作为风险调整工具,倒逼医疗机构重视护理质量,保障医嘱及时、准确执行,规范护理行为;加强病案首页质控,规范护理病历书写;按照DRG分组标准将病情相似的患者进行同质化管理以促进护理质量提高。
研究表明,在DRG付费背景下,护理人员主动采取制定临床护理路径、实施多学科团队管理模式、引入病组管理理念、加强病案首页督导等措施,提升了患者满意度,保障了护理质量和患者安全。
此外,研究发现,CMI高的科室,不良事件发生率增加,护理风险增大,主要是压疮、跌倒和非计划性拔管等,可能与病情严重程度和诊治难度加大了护理工作量有关,且不良事件发生后,额外的护理工作量和人员消耗也是无形中的成本增加。
因此,可参考DRG指标如病组权重、CMI 等,动态评估护理风险以明确重点病组,有预见性地进行危重患者护理,并配置相应数量和能级的护士,降低护理不良事件的发生率。
2.3.2 影响护理敏感质量指标
一方面,DRG虽然促进护理效率的提高,但工作强度、人力配备、医护合作等护士执业环境因素有所恶化,为患者提供全面、优质的护理服务与没有充分支持的组织环境之间形成了明显差异,工作量增加而人员短缺、护士日益增长的工作不满、职业倦怠、道德困扰、离职率升高等都可能影响护理质量,越来越多的护士对病人出院时的护理能力表示不确定,护士、患者感知到的护理质量均有所下降。
另一方面,当医疗机构过度追求医疗效率或DRG病组费用结余时,过度缩短的住院时间可能导致护理质量下降,使患者频繁入院。这可能与工作节奏加快、出入院人数大幅增加、在短时间内要管理病情高度复杂的患者,导致护理不足或护理缺失有关;护士不可避免会优先处理患者治疗等“必要”任务,而心理社会关注之类的“非必要”任务则可能被推迟或忽略。
因此,DRG付费可能通过影响护士执业环境、护患比、工作量、工作满意度、护士离职率等护理敏感质量指标而影响护理服务质量,提高效率不应以牺牲护理质量和公平性为代价,应找到二者之间的平衡点。
2.4 DRG付费与护理成本管理
成本控制是DRG管理的关键环节之一。目前,医疗机构关注焦点普遍集中在药品、耗材、检验检查等与医师处方、医疗行为相关的成本控制方面,而忽视了护理成本在医疗成本中的占比。
有研究表明,护理成本超过住院成本的1/3。护理成本是指所有护理活动中的资源消耗,包括人力、物力、时间成本等,具体表现为护理人力成本、护理耗材使用与选择、患者平均护理时间等。
2.4.1 护理工作量增加与护理人力成本变化
一方面,DRG支付政策下,护理工作量显著增加,相应的人力成本增加。研究指出,住院时间、护士数量是科室人均护理工作量的重要影响因素,其中住院时间与护理工作量之间的关系为:HPPD每增加1小时,预计住院时间缩短0.5天。实行DRG付费后患者平均住院日缩短,周转加快,单位时间内收治的患者增加。
研究发现,每收治1名患者需要1~1.5小时的护理时间,且缩短的住院时间对护士造成双重负担,既要在较短的时间内满足集中护理服务需求,又要管理病房内外的人员流动,护理工作复杂性增加,加大了护士工作负荷。因此,在护理工作量增加的情况下,为保障医疗质量与安全,相应增大护理人力投入,工资成本即护理人力成本也更高。
另一方面,在DRG成本控制的原则下,护理人力成本相应缩减。人力成本在护理成本中占比最大,在重症监护病房甚至达到医疗成本的一半。那么在DRG政策实行下,医院、科室就会考虑从护理人力资源着手,削减成本,减少护理人员配置。
国外调查研究显示,医院并没有通过多配备人手来弥补加大的工作量,实施DRG前后5年对比,护士、医生比例下降幅度可达19%,每名医生只配有2.8名护士。因此,在护理工作量增加的情况下,如何平衡与人力成本之间的关系、如何以最小人力成本投入获得最大效益还需要进一步研究。
2.4.2 护理耗材选择与护理治疗成本管理
护理费用主要包括护理费、医用耗材费和护理治疗费,由于当前我国护理服务技术收费过低,因此主要从护理耗材和护理治疗费2个方面入手控制护理费用。
一方面,护理人员综合考虑经济效益与患者实际病情的需要,优先选择质优价低的适合病人的护理耗材,尤其是临床通用的低值易耗的耗材,避免一味追求高价护理耗材。有研究者根据患者个体特征、护理技术的专业性和成本控制的复杂性,合理选择静脉输液技术和耗材种类,大大减少了病房运营成本。但一味选择低价耗材对患者治疗、护理质量是否有影响尚不确定,同时也会阻碍护理前沿高新技术的发展,此时可以完善相关补偿机制,考虑向医疗机构支付这一部分新技术的额外费用,并持续调整 DRG 费率。
另一方面,在实际临床护理工作中,可能存在与患者病情不相符的护理诊疗项目,如术后病人可早期下床活动、仍按常规执行的气压治疗。在DRG支付政策下,护理人员应充分发挥主观能动性,结合患者实际病情需要,协助医师评估护理诊疗项目的必要性,及时提醒医师,减少护理治疗成本,从而降低DRG病组费用。
2.4.3 诊疗服务收费规范与医保违规成本控制
在临床实际工作中,医嘱及医疗费用审核、记账收费、物价执行等工作往往由护理人员负责,护士实际上是医疗服务价格的最终执行者,护理人员诊疗服务收费的合理性与医疗机构物价管理水平密切相关。在医保监管高压态势下,医疗机构不合理收费造成的医保违规扣款及成倍的违约罚款也成为医院成本之一。
据数据显示:2021年度国家医保局查处医药机构41.1万家,追回医保资金234亿元;通报医保违规骗保典型案例41件,其中物价违规收费行为如重复收费、分解收费等排在发生频次首位。
因此,DRG背景下,加强对护理物价执行和收费工作的监管,在成本控制中显得尤为重要。一方面,可以减少不合理费用,从而降低总体医疗费用;另一方面,也能减少不必要的医保违规扣款及违约罚款,为医院降低了违规成本。
3应对措施
3.1 提高护理人员对DRG付费的认知度,积极适应DRG支付制度改革
对DRG支付制度有足够了解是保障DRG顺利实施的前提。
护士作为医疗卫生行业的最大职业群体,积极参与医改,充分认识DRG与改革实施效果密切相关。而目前护理人员普遍对其认知率偏低,根据研究团队前期调查发现,仅29.5%的护士大致了解DRG的含义,护士对DRG相关知识的正确回答率仅为46.6%,且护士普遍反映运行初期存在迷茫、慌乱、压力大等心理反应。
因此,为避免出现护理人员不适应、协作不当等情况,有必要在医院、科室双层面开展DRG相关知识培训,了解卫生政策法规、数据分析、病案编码等方面知识,加强护士对DRG支付制度原理、作用、优势、支付标准、对护理的影响以及护理人员如何适应转变等的认识,提高护理人员对DRG的认知度,帮助其快速适应医保支付改革。
3.2 结合DRG服务能力评价指标加强护士队伍建设,提高护理服务能力。
研究表明,在传统床护比、工时测量等配比的基础上,参考引入DRG组数、RW、CMI等服务能力评价指标指导护士配备,科室产出、护理质量等均有明显提升。接下来还应深入挖掘DRG指标与护理工作量、护理产出能力之间的内在联系,建立一套综合考虑床位数、护患比、护理工时、病例组合、护士能级等多维度的护理人力资源配置模型,并从数量、能力、素质3个方面加强护士队伍建设。
首先,适时补充更新,引进高学历、高水平、高层次人才,加强护士梯队建设,保持团队活力;其次,大力开展理论与实践相结合的规范化培训,定期组织专题讲座、护理查房、进修学习,提高自身专业照护核心技能;最后,搭建经验分享、学术交流平台,培养评判性思维、科研素质,全面持续提升护理服务能力,以适应新形势下医疗服务高质量发展的态势。
3.3 扩大临床护理路径病种范围,促进提质增效
DRG支付改革促使医院管理单元由单项服务转向整个病种,使医疗机构更加注重临床路径管理。临床路径通过程序化、标准化的处置流程,有效降低资源消耗,提高医疗服务质量,减少患者安全不良事件发生,在DRG背景下更应协同发展。
目前基于同质性已制定多病种的临床路径,而相匹配的临床护理路径发展滞后。国内学者制定了少部分病种的临床护理路径,但仍存在病种选择单一、覆盖面小,标准不统一、不规范,应用范围局限,完整性、科学性有所欠缺等问题。
因此,亟待扩大病种范围,基于循证等方法制定和完善科室常见病种的临床护理路径,并在全国大范围论证,有助于规范护理工作、保障服务质量、提高服务效率、降低住院成本。
3.4 加强护理信息化建设,促进服务效率提升
护理信息化大大减轻单据书写、录入、转抄等护士工作量,避免了漏填、误填等人为差错。为进一步提高护理服务效率,促进DRG与护理科学化、精细化、智能化管理,新形势下的护理信息化建设也应顺势加强。
在DRG信息系统中应增加护理信息维度,并实现自动化数据采集,将其与护理诊断、术语标准、分类系统和护理模式相匹配,更全面地描述患者的整体治疗需求,更加精准、高效地收集护理工作量、护理费用等数据,护理工作量与成本、出院记录与费用清单之间的直接联系有助于提高DRG病组费用测算的准确率和便捷性。
此外,加强与医院其他信息系统的集成,实现内部数据的互联互通,辅助临床诊疗决策,提高整体运行效率。
3.5 建立健全护理质量监管评估机制,保障护理质量
虽然DRG的引入使其由传统的数量付费转变为质量付费,护理人员更加注重护理服务质量,但从国外已有经验看,效率提升无形中增加的压力、过度的经济激励机制对护理质量产生的负面影响仍存在。
质量是DRG支付改革的基石,为保障护理质量,应建立健全DRG付费下护理质量监管评估机制,在传统护理质量管理标准中引入DRG相关评价维度及指标,如DRG组数、CMI、时间/费用消耗指数、收治病人数、护理工作量等,结合护理不良事件发生率等健康结局数据进行实证分析,定期进行患者满意度调查,以评估DRG付费改革后护理服务质量和公平性是否受损。
3.6 强化诊疗服务收费管理,从护理着手合理控费
研究显示,同一病组、不同医师组的护理费用仍存在较大差异,因此,护理费用仍存在一定的下降空间,需持续优化DRG支付标准中的护理费用结构,从护理方面着手合理控费。然而目前临床护士对物价收费和成本控制重视程度远远不足,管理不到位。
首先,护理人员应学习理解相关政策法规,培养成本控制和精细化管理意识,严格执行医保物价政策,从源头上规避不合理收费等医保违规行为;其次,政策制定者应完善配套监管机制,引导护理人员合理使用适宜的护理技术和护理耗材种类,减少不必要的护理诊疗项目;再次,系统研发人员充分利用信息化技术优化护理计费系统,设置必要的提醒功能,避免多收、漏收、错收;最后,护理人员还应对科室的非医疗能耗成本进行合理管控,如水电能源等,督促科室医务人员主动采取节能减耗措施,从护理角度多源头有效控制医院成本。
4结语
DRG付费促进了护理与卫生经济、信息技术、卫生管理等学科的交叉融合,新增了DRG管理员、医保联络员、物价管理员、病案首页质控员等护理角色,拓展了医疗成本管理、病例入组提醒、病案首页质控、编码核对、政策咨询等工作职责。
当前新医改政策给护理人员提出了新的挑战,如何通过有效措施鼓励广大护理人员主动参与改革,充分发挥护理人员在DRG支付中的作用,引导产生正面激励措施,避免负面效应出现,需要相关管理部门引起重视。
医师、护士、医院管理者只有共同参与,形成合力,充分发挥自我驱动管理效能,在DRG及医保的完善监管机制下,才能有效助推DRG付费落地实施,实现医、保、患三方共赢。
来源:[1]陈艺,陈登菊,肖明朝,赵庆华,符美玲,杨巧,张伟.DRG付费模式对护理工作的影响及应对措施探讨[J].中国医院管理,2022,42(10):79-83.
特别声明:智慧医疗网转载其他网站内容,出于传递更多信息而非盈利之目的,同时并不代表赞成其观点或证实其描述,内容仅供参考。版权归原作者所有,若有侵权,请联系我们删除。
凡来源注明智慧医疗网的内容为智慧医疗网原创,转载需获授权。