在DRG支付将成为我国医保支付主要方式之一的背景下,医院须加强信息化建设,满足DRG支付的需要。为此,必须明确医院信息化需求,确定医院信息化建设策略。根据DRG支付工作要求和医院运营、发展需要,面向DRG支付的医院信息化需求分为DRG结算端管理需求、DRG数据生成过程管理需求、基于DRG支付方式的协同管理需求和DRG支付条件下的临床管理需求等4类。为满足这些需求,信息化建设策略需从系统 建设、数据治理、技术选择和方式选取等方面进行综合研判后设计确定。总体而言,信息化建设工作应该既符合DRG支付方式改革要求,也能满足医院生存发展需要。
01
引言
为贯彻落实医保支付方式改革,国家医保局制定了《国家医疗保障DRG分组与付费技术规范》和《国家医疗保障DRG(CHS-DRG)分组方案》[1]并于2019年10月发布。2021年11月,国家医保局印发《DRG/DIP支付方式改革三年行动计划》,提出“到2025年年底,DRG/DIP支付方式覆盖所有符合条件的开展住院服务的医疗机构,基本实现病种、医保基金全覆盖”[2],DRG支付将成为全国范围内医保的主要支付方式之一。
02
DRG支付条件下的医院信息化需求分析
与DRG支付工作相关的信息化建设需求,主要源自DRG结算端管理、DRG数据生成过程管理、基于DRG支付方式的协同管理和DRG支付条件下的临床管理等方面,形成4类需求。
2.1 DRG结算端的信息化建设需求
医疗保障基金结算清单(以下简称结算清单)是医保定点医疗机构在开展住院、门诊慢性病、特种病等医疗服务后,向医保部门申请费用结算时提交的数据清单,由190项数据指标构成,为DRG结算的数据依据[7]。DRG结算是DRG支付中最基础的工作,其基本流程是:患者出院后,医院将其对应的结算清单提交给医保经办单位,后者根据结算清单数据采用DRG分组程序分组,根据分组结果和DRG预付费标准向医院支付有关费用。其中,医院按照要求向医保经办单位提交结算清单,就是医院DRG结算端的管理工作,其信息化建设需求为:能够生成一份覆盖DRG结算要求的结算清单;按照统一接口标准生成数据集;通过网络连接至医保经办单位的相关系统并成功提交结算清单数据集。医保经办单位所管辖的所有医疗机构都必须实现结算端信息化,才能实现DRG支付。
2.2 DRG数据生成过程的信息化建设需求
结算清单数据源自患者住院诊疗过程,经历诊疗数据产生、出院数据汇集和结算数据确立等3个阶段,经过医生、编码员和医保结算人员等3类工作角色的收集、整理、加工、转换等技术处理,各阶段均需要信息技术的有效支持。
2.2.1 诊疗数据产生阶段
诊疗数据的产生阶段自患者因本次住院疾病问题首次到医院门、急诊就诊,或上次住院后出院、转院,到患者本次住院后离院,覆盖本次住院诊疗的全过程,也是原始数据资料产生的过程,数据处理涉及门急诊电子病历系统、住院电子病历系统、门急诊管理系统和住院管理系统等临床诊疗工作系统。
本阶段需要强化5个方面的信息化建设。第一是支持完整、准确获取本次住院前的信息;第二是支持临床医生规范、准确、完整记录数据,及时确认多源数据资料的一致性和生成时序,例如各种检查结果、会诊记录、治疗报告、医嘱和病程记录等,做到相互印证匹配;第三是支持应用统一医学名词术语[8],包括支持统一术语辅助录入与维护,实现院级名词术语维护管理,并支持基于互联网的统一名词术语平台的维护等;第四是支持开展病历书写的形式质控和运行病历质控;第五是要确保手术麻醉系统、监护系统等的记录以及检查科室的病理、影像、生化检验等报告及时汇入病历主数据,延误报告和召回修改等异常情况应有说明或处理记录。
2.2.2 出院数据汇集阶段
出院数据汇集是在患者实际离院后的一段时间内,对病历资料归集,完成住院病案首页填写、电子病历提交、住院病案首页编码、病历资料整理归档、住院费用明细清单生成等工作,为确定结算数据做好准备,这些工作涉及电子病历系统、病案管理系统、病案首页管理系统、出院结算管理系统等。
该阶段信息化建设强调5个方面。第一是支持全面辅助病案首页填写和编码,包括辅助临床医生选择主要诊断、填写其他诊断和按要求摘出必要的手术操作条目;协助编码员完成主要诊断、其他诊断和手术操作的编码,从技术上保障编码符合标准、规范要求;辅助提示、核验其他需要填写的数据项,如昏迷时间等。第二是强化病案首页管理功能,除支持存储、查询、统计外,还应支持首页数据质量控制和编码质量控制。第三是要确保病案首页可作为基础数据支持广泛用途,首先是能够支持临床应用,在此前提下做到便于转换成结算清单数据,确保数据准确、真实;此外,还要支持统计调查、绩效考核、医院等级评审、专科及医学中心评审、临床专科项目评审等其他数据应用。支持疾病分类编码和手术操作的分代编码能力[9],确保编码有效支持DRG分组。第四是要建设电子病历的提交管控功能,确保病历按时提交,满足DRG结算时限要求,对提交的病历应有关键资料的完整性检查,对提交后召回的病历,有能力确保其修改结果与结算数据无冲突。第五是要提供病历记录数据条目、病案首页费用条目与住院费用明细清单三者的一致性核验能力,能够自动标注、警示编码所需关注的数据项。
2.2.3 结算数据确立阶段
结算数据确立阶段要汇集相关数据,经转换、质控和数值确认,得到结算清单数据指标,为DRG结算端管理做好准备;还需处理提交结算后被退回的问题结算清单,支持修改后再确认和重新报送结算。结算清单的数据主要来源于病案首页管理系统、病案管理系统、住院入出转管理系统和电子病历系统,此外还涉及手术麻醉管理系统、门急诊管理系统、财务管理系统、医保管理系统和人力资源管理系统等。
本阶段需要强化以下4个方面的信息化建设。第一是能够将病案首页中的诊断和手术操作等编码转换到结算清单中的对应条目,转换规则源自病案首页端的《住院病案首页数据填写质量规范》《疾病分类与代码国家临床版》《手术操作分类代码国家临床版》,以及与之对应的结算清单端的《医疗保障基金结算清单填写规范》《医疗保障疾病诊断分类与代码》《医疗保障疾病手术操作分类代码》等规范和标准[10-12]。转换实现方式包括基于映射表的转换、人工转换和人工智能辅助转换等,目前多采用人工转换,因此需要建设配套的数据操作平台。第二是提供医生确认和修改结算清单数据的功能,包括结算清单提交前以及提交后退回的问题结算清单修改,对应的功能模块或子系统需要集成或嵌入住院医生工作站。第三是支持多源数据的标准化、共享和时间同步,所有数据源系统均需同步改造。第四是支持不同标准下数据的多视角展示,确保内部计算的数据一致性,以及修改后多系统数据的整合、一致性,例如修改结算清单时要关联到病案首页和病历记录。
2.3 基于DRG支付方式的协同管理
DRG支付是医院的主要经济来源之一,支付结果关系医院的运营、发展。DRG支付条件下的协同运营管理,主要以期望收益为目标,结合医院和学科发展需要,通过配置资源、制定流程、控制数据质量等措施引导业务方向,设定业务量,协助提高效率,同时针对DRG支付结果,合理分配收益、分摊责任并反馈信息,协助调控。DRG协同运营管理需要临床、医保、医务、运营、财务、人力资源、病案以及信息等多部门协同开展工作,而实现协同工作的基本条件是建设高效的信息操作平台,同时各部门的管理信息系统也需要补充、增强功能。医保管理系统需要增加DRG结算分析功能,分析结算结果,共享、分析病种相关信息,实时跟踪了解诊疗过程,开展预测分析;医疗质量管理系统需要增加基于DRG指标的管理功能,包括DRG能力指标、效率指标和安全指标的管理,对死亡病例的管理需要增加低风险死亡病例分析、报告功能。基于人工智能和大数据技术,增强病历内涵质量管理能力,提高质控效率,借助人工智能技术实现全量质控。
对于不良事件、多次住院、手术并发症等的监控管理,需要与DRG支付工作结合。指标管理和病种管理建设均需同时面向支付和医疗绩效管理两方面需求,两线并行管理分析,相互支持。医院运营管理系统应可全方位连接各专业管理系统,共享DRG相关数据资料,本地建设主要关注效能、成本、质量的综合分析和管控,配置科室规模,调配资源,其中病种成本分析、科室成本管理、耗材与药品使用计划及综合资源配置管理功能是信息化建设的重点。其他管理部门专业系统的功能建设,重点是加强数据互通、共享能力以及数据同步能力。2.4DRG支付条件下的临床管理信息化DRG支付对临床工作的直接影响是医疗质量、学科发展与直接经济效益之间平衡的变化,相应的信息化建设围绕成本控制、诊疗规划和过程管理等3个方面展开。借助信息技术实现临床路径管理是有效控制病种成本、保障医疗质量的基本方法之一。DRG支付条件下的临床路径管理系统需要支持病种成本控制功能,增加诊疗方案、药品耗材及住院时间等资源的分析、计划、监控、管理功能,强化路径的病种选择、分组和诊疗方案学习能力。诊疗规划管理主要围绕病种选择展开,涉及疑难病例与高收益病例的收治比例制定,系统必须具有基于DRG分组模型的分析能力和大数据分析能力,确保科室能够平衡管理收益性和病例复杂性,合理制定病种收治规划,满足医疗、科研和学科建设要求。过程管理,要求系统支持在患者住院诊疗期间持续对诊断和入组情况做出预测分析,获得预期的DRG结算收益,辅助制定和修正诊疗方案,调配资源。临床决策支持系统建设非常重要,但需先强化其诊疗成本分析功能。
03
需求之间的关系
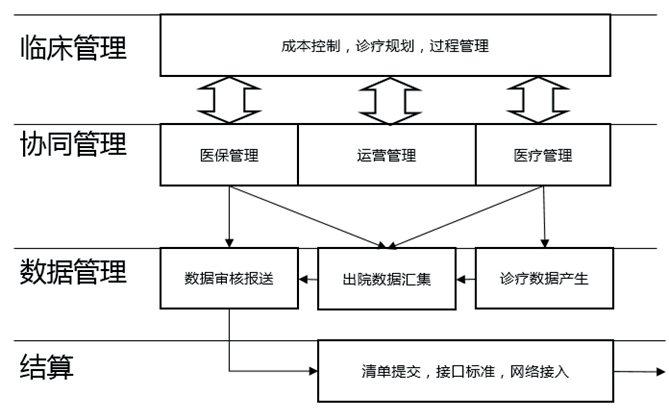
上述4类面向DRG支付的医院信息化建设需求是有层次的,其中前两类需求可分步有序建设,从结算管理反向建设到诊疗数据产生管理。DRG结算端管理和DRG数据生成过程管理需求,解决的是DRG数据上报和数据管理问题,属于被动管理。诊疗数据产生阶段不断将临床相关诊疗数据汇集到病历系统和管理系统中,核心是病历记录;出院数据汇集阶段形成完整住院病历,并完成病案首页填写、编码,核心是住院病案首页;结算数据确立阶段收集以病案首页数据为核心的结算清单相关数据,转成结算清单,实施管理,并为结算做好准备,核心是结算清单;DRG结算端将报出结算清单,完成结算。
基于DRG支付方式的协同管理和DRG支付条件下的临床管理信息化,均是面向DRG结算结果的,包括实际结算结果和预期目标,属于主动管理。协同运营管理的特点是多部门协作,因此信息化建设也是多平台的,核心为支持医保、医务和运营的管理功能建设。
协同管理层的系统之间有大量信息共享、交互,同时对数据管理层和业务层也有不同形式的数据交互与管控。DRG支付条件下的临床管理依托信息技术支持临床工作,适应新支付形式,确保医疗、科研和学科建设要求。4类需求及其相互关系见图1。
04
信息化建设策略
DRG支付工作需要信息技术的强力支撑。对于医院信息化建设,其需求虽广泛、深入,但并不全面,而且需求呈现层次性,因此医院可以根据自身发展的现状、规划、目标和条件做出选择,采取有针对性的、效果显著且能快速实现的信息化建设策略。
05
结语
DRG支付方式将在3年内成为国内广泛采用的医保支付方式,而医院信息化建设是实现DRG支付的基础条件。DRG支付对信息技术的要求涉及医院信息化建设的多个方面,但不是医院信息化建设的全部,属于功能补充和强化性建设,需求是分层次的,可施用的技术也具有选择性,医院可以根据自身条件和目标,采用多种策略进行信息化建设。DRG支付改革是医院信息化建设发展的契机,数据治理、智慧管理、互联互通和电子病历建设等都将得到强化和发展,广泛多方位的深层需求将极大促进和助力医院信息化建设发展。
